Въздействието на стреса върху хроничната болка - разбиране на връзката между стреса и болката

Въведение
Пациентите с хронична болка често се чувстват изоставени, тъй като лечението на тяхната болка често не е напълно успешно. С течение на времето те могат да развият депресивни чувства или да изпитват трудности да се справят с болката си и да изпадат в тревожност и стрес - все човешки реакции, но те от своя страна са контрапродуктивни и само ги тласкат по-нататък в порочния кръг. Когато обсъждат ролята на стреса и депресивните чувства при хроничната болка, клиницистите трябва да са наясно, че обясненията им могат да бъдат възприети от някои пациенти като пренебрежителни, което може да предизвика гняв или обида. В повечето случаи те се чувстват неразбрани, въпреки че комуникацията на клинициста предполага добри намерения, може да е трудно да се разбере какво кара болката да стане хронична, а това се отнася и за нас като клиницисти. Ето защо тази публикация на Fülöp et al. (2025) имаше за цел да разшири познанията ни за връзката между стреса и болката и как психосоциалният дистрес може да предизвика хронична болка.
Методи
Тази статия е написана като "кратък преглед", обобщаващ най-новата литература. Важно е да се знае, че това не е систематичен преглед. Вместо това авторите синтезират съществуващите изследвания, за да представят своята изследователска перспектива за взаимодействията между хроничната болка, стреса и съпътстващите разстройства на настроението. Прегледът се фокусира върху фибромиалгията като част от хроничната първична болка, дефинирана от Международната асоциация за изследване на болката (Nicholas et al. 2019).

Данните са получени от литературен преглед на:
- Клинични проучвания свързани с хронична болка, стрес и разстройства на настроението, включително резултати от функционално магнитно изобразяване (fMRI) и изследване на мозъчна тъкан след смъртта.
- Експерименти с животни с транслационна значимост, специално фокусирани върху модели на хронична първична болка при гризачи, особено тези, които използват парадигмите на хроничния стрес като етиологичен фактор.
Със специфичен фокус върху фибромиалгията авторите категоризираха и представиха констатации, свързани с:
- Клинични данни за взаимодействието между стреса и болката при фибромиалгия.
- Предклинични модели използвани за изследване на хроничната първична болка и свързаните със стреса механизми на болката, с обобщение на различни модели за гризачи (напр. многократен стрес при плуване, периодичен студен стрес, многократен звуков стрес, хроничен стрес при задържане, модели, предизвикани от резерпин, и модели, предизвикани от киселинен разтвор) и наблюдаваните от тях поведенчески (болка и настроение) и молекулярни промени (невроинфламация и възпалителни механизми).
- Връзката между разстройства на настроението (тревожност, депресия) и хронична болка.
- Ролята на невровъзпалението и промените в невропластичността като общи механизми, като се интегрират както клинични, така и предклинични резултати.
- Потенциални механизми и нови терапевтични цели
Те имаха за цел да предоставят изчерпателен преглед на текущото разбиране в областта, за да подчертаят необходимостта от нови терапевтични подходи и да изследват връзката между стреса и болката.
Резултати
Прегледът откри доказателства в подкрепа на сложното взаимодействие между хроничния психосоциален стрес, невровъзпалението, промените в невропластичността и хроничната първична болка, особено при фибромиалгия.
Хроничният психосоциален дистрес като етиологичен и утежняващ фактор на хроничната първична болка
Клиничните данни установяват положителна корелация между изходните нива на стрес и оценките за интензивност на болката при фибромиалгия и други хронични широко разпространени болкови състояния в надлъжно проучване. Както стресът, така и катастрофизирането на болката показаха силни положителни корелации с тежестта на болката и съпътстващата поява на множество болезнени заболявания. Психосоциалните стресори оказват влияние върху патогенезата на болките в кръста, като за прогнозни стойности се предлагат възпалителният цитокин IL-6, норепинефринът и сърдечната честота в покой. Потвърждава се влиянието на хроничната болка върху нивата на стрес, тревожност и депресия, а психопатологичните профили, стресът и механизмите за справяне са свързани със симптомите на фибромиалгия и намаляването на болковия праг. Тестът за социален стрес на Триер (задача за остър психосоциален стрес) намалява термо- и механоцицептивните прагове, което води до хипералгезия (повишена чувствителност към болка) и алодиния (болка от неболезнени стимули) при пациенти с фибромиалгия.
Разстройствата на настроението са често срещани съпътстващи заболявания
Клиничните данни показват, че при пациентите с фибромиалгия е налице по-висок процент на разстройства на настроението (депресия и тревожност) в сравнение със здравото население. Предполага се, че депресията като съпътстващо заболяване влошава резултатите от лечението при пациенти с фибромиалгия. Тежестта на болката и катастрофизирането при жените са свързани с по-високи нива на депресия и тревожност. Личностни черти като невротизъм, добросъвестност и екстраверсия са свързани със симптомите на фибромиалгия, включително болка, депресия, тревожност и ниво на стрес
Невровъзпалението и промените в невропластичността като общи механизми на хроничната първична болка
Клиничните проучвания показват повишена глиална активация (микроглия и астроцити) в мозъка на пациенти с фибромиалгия, която корелира с умората и болката. Предклиничните проучвания потвърждават, че хроничният стрес предизвиква активиране на микроглия и астроцити, а различни възпалителни параметри са повишени при животински модели на ФМ. Възпалителните цитокини (като IL-6, IL-2, IL-1, TNFα) и невропептидите (Substance P, Hemokinin-1) са замесени както в клинични, така и в предклинични условия, като някои от тях показват положителни корелации с интензивността на болката и психологическия дистрес.
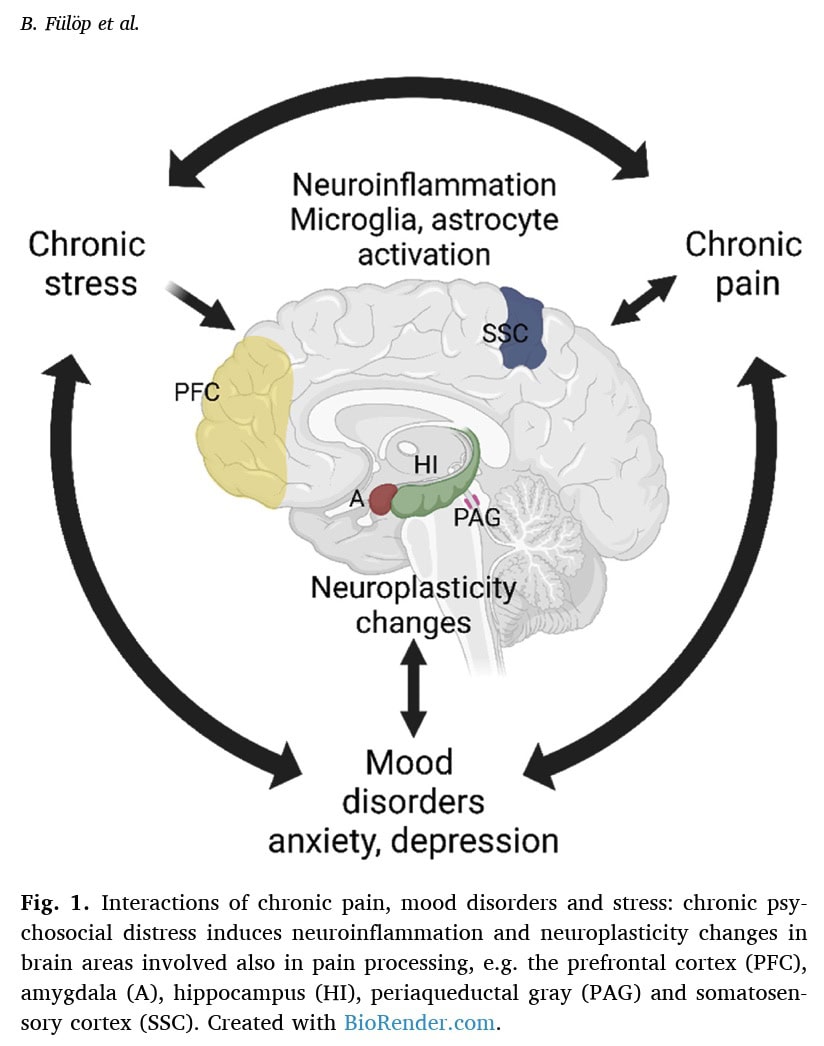
Наблюдават се промени в мозъчните мрежи и синаптичните връзки. При пациенти с фибромиалгия функционалната свързаност в рамките на мрежите на чувството за сигурност и мрежите на режима по подразбиране е увеличена, което корелира с интензивността на болката и катастрофизирането. Животинските модели също показват влошена свързаност на мрежите на чувството за сигурност и променена активация на мрежите по подразбиране в отговор на хроничен стрес.
- Общи механизми: Предполага се, че както хроничната болка, така и депресията предизвикват невровъзпаление чрез взаимодействия между глия и неврони и промени в невропластичността, което прави лечението по-трудно. Това допълнително подчертава връзката между стреса и болката.
Потенциални терапевтични цели: Прегледът посочва няколко области за бъдещо разработване на лекарства, включително:
- Автоимунитет: Доказано е, че автоантитела от пациенти с фибромиалгия предизвикват симптоми на болка при мишки.
- Невротрофични фактори: Въпреки че нивата на NGF са по-ниски, а на BDNF - по-високи при пациентите с фибромиалгия, блокирането на сигналите на BDNF предотвратява хипералгезията при някои животински модели, което предполага комплексна роля.
- Възпалителни медиатори: Таргетирането на цитокини като IL-1 и пътя на фракталкиновия рецептор (CX3CR1), който медиира освобождаването на IL-1 от микроглия, е обещаващо при животински модели.
По същество в документа се стига до заключението, че стресът, болката и разстройствата на настроението образуват порочен кръг, споделяйки общи мозъчни структури, механизми и медиатори, като невровъзпалението и невропластичността са ключови участници във връзката стрес-болка.
Въпроси и мисли
Този преглед предоставя ценен преглед, но като физиотерапевти, няколко въпроса и критични мисли идват на ум по отношение на връзката стрес-болка.
В документа категорично се посочва, че "Известно е, че хроничният психосоциален дистрес е единственият етиологичен и/или утежняващ фактор" за хроничната първична болка". Въпреки че са установени положителни корелации между нивата на стрес и болката, а предизвиканите от стрес задачи намаляват праговете на болка, представените тук клинични данни са до голяма степен корелационни. По-точно би било да се каже, че това е основен допринасящ фактор. Думата "само" може да се окаже преувеличена, ако не се направи систематичен преглед на всички други потенциални фактори и не се докаже, че те не играят етиологична роля. В идеалния случай този вид окончателно твърдение в прегледа трябва да бъде подкрепено от изчерпателно търсене на литература и критична оценка на цялата съответна литература, а не само на проучванията, които подкрепят тази конкретна гледна точка за връзката между стреса и болката.
Животинските модели показват болка, предизвикана от стрес, което засилва причинно-следствената връзка, но доколко това се отразява на комплексното човешко преживяване, при което често се сливат множество фактори? Стресът е многофакторно и многоизмерно преживяване, което може да не е точно сходно между хората и животните, а дори и между хората.
В прегледа се споменават различни хронични стресови фактори при животински модели (плуване, студ, звук, ограничаване). Макар че те предизвикват хипералгезия, дали всички видове стрес са еднакво значими или въздействащи за хроничната болка, особено за фибромиалгията? В документа се отбелязва, че "хроничният променлив лек стрес... не е подходящ за изследване на механизмите на стрес-индуцираната болка", което е важен нюанс. Кои специфични аспекти на психосоциалния дистрес са най-важни при хората? Дали това е типът на стреса, неговата продължителносттаили способността на индивида да се справя което е от най-голямо значение?
Авторите признават, че "нито един животински модел не е подходящ за отразяване на всички аспекти на сложната симптоматика на човешките заболявания". Това е изключително важен момент. Докато животинските модели дават представа за клетъчните и молекулярните процеси, субективното преживяване на хроничната болка, катастрофизирането на болката и въздействието върху ежедневните функции при хората са трудни за възпроизвеждане. Как резултатите от животински модели, особено по отношение на специфични молекулярни цели, могат да бъдат най-ефективно пренесени в клиничната практика при сложни състояния като ФМ? Това подчертава предизвикателствата при разбирането на връзката между стреса и болката при различните видове.
В документа се споменава, че психотерапията може да бъде ефективна "в дългосрочен план след месеци, но тези лечения обикновено започват заедно с медикаменти в по-ранните етапи; това допълнително подсказва комплексната парадигма на лечение: насочване към психосоциалния компонент на тези заболявания." Въпреки че документът се фокусира върху молекулярните механизми, тази формулировка може да омаловажи значителното и често непосредствено въздействие на психосоциалните интервенции върху справянето, възприемането на болката и качеството на живот. Основава ли се твърдението за "незначителен ефект" единствено на намаляването на болката, или се вземат предвид и по-широки резултати, насочени към пациента?
Говорете с мен като с ботаник
Въпреки че тази публикация дава отговор на няколко въпроса, трябва да признаем, че тя е не е систематичен преглед и че тя може да бъде пристрастна. Например психосоциалният дистрес е посочен от изследователите като "единственият етиологичен и/или утежняващ фактор за хроничните първични болкови състояния" като фибромиалгия. Те подчертават значението на връзката между стреса и болката и се позовават на 3 статии в подкрепа на това твърдение. Въпреки че психосоциалният дистрес играе важна роля при хроничната болка, нито едно от тях от трите цитирани проучвания показва, че психосоциалният дистрес е единственият фактор, допринасящ за изпитваната болка.
- В действителност препратката на Barke et al. 2019 г. е цитат, който не води до рецензиран документ.
- Справката на Nicholas et al. 2019 г. набляга на биопсихосоциалния модел при обяснението на хроничната болка и признава психосоциални фактори като дистрес, но споменава и невробиологични и поведенчески фактори, които са в действие.
- В доклада на Scholz et al. (2019 г.) справка подсилва многоизмерния характер на хроничната болка и изброява различни потенциални причинители: дисфункция на нервната система, емоционален стрес, социален контекст, но отново не изолира хроничния психосоциален стрес като единствена причина. Още повече, че тази справка е за хронична невропатична болка, а не за хронична широко разпространена болка като фибромиалгия.
Следователно няма индикации, че психосоциалният стрес е единственият фактор, въпреки че в настоящия документ се казва така. Това може да означава, че авторите са опростили прекалено много ролята на психосоциалния стрес, за да се съобразят със собствените си изследвания и хипотези, което се нарича рамкиране.
Тъй като тази статия е замислена като кратка обзорна статия, тя разчита на качеството и надеждността на първичните изследвания, които обобщава. Но трябва да сте наясно, че не е провеждано систематично търсене на литература. Самото проучване също така не представя нови данни. Поради това заключенията му са толкова силни, колкото е силна доказателствената база, от която той черпи, но несистемният начин, по който авторите са търсили литература, повишава риска от пристрастия. Въпреки че авторите са свършили добра работа, като са цитирали широк кръг от проучвания, ограниченията на отделните проучвания (напр. размер на извадката, избрани специфични животински модели, методология за предизвикване на стрес, мерки за резултатите) оказват влияние върху общите заключения и тъй като не е направена оценка на доказателствата, сигурността на синтезираните доказателства остава съмнителна и ниска.
Послания за извличане на полза
Хроничният психосоциален дистрес не е просто вторичен проблем; той е основен фактор за развитието и поддържането на хроничната първична болка. Винаги проучвайте и признавайте ролята на стреса, тревожността и депресията в болковите преживявания на пациентите си. Оценката ви трябва да надхвърля чисто физическите фактори. Включете въпроси за нивата на стрес, механизмите за справяне, настроението и социалната подкрепа. Това дава по-пълна представа за състоянието на пациента и за връзката между стреса и болката.
Обучавайте пациентите си относно връзката между мозъка и тялото и как стресът може да повлияе на болката чрез механизми като невровъзпаление и промени в мозъчните проводници (невропластичност). Това може да им даде възможност да разберат по-добре болката си и да се включат в стратегии за самоуправление.
Въпреки че прегледът се фокусира върху молекулярните цели, не забравяйте стойността на психосоциалните интервенции. Техники като осъзнатост, упражнения за релаксация и когнитивно-поведенчески подходи (които могат да бъдат интегрирани във физиотерапията) могат директно да адресират психосоциалния дистрес, допринасящ за болката. Упражненията са крайъгълен камък на физиотерапията при хронична болка. Въпреки че в този преглед не са описани подробно механизмите, известно е, че упражненията имат противовъзпалително действие и могат да повлияят на невропластичността. Насърчавайте редовните, степенувани упражнения, като обяснявате потенциалните им ползи за противодействие на отрицателните ефекти на стреса.
Често е необходим мултидисциплинарен подход, за да се обърне внимание на всички аспекти на състоянието на пациента, особено когато става въпрос за връзката между стреса и болката. Признайте, че преживяването на хроничната болка и психосоциалния дистрес при всеки пациент е уникално. Съобразявайте интервенциите си със специфичните нужди, стресори и възможности за справяне на индивида.
Справка
Как храненето може да бъде решаващ фактор за централната сенсибилизация - видеолекция
Гледайте тази БЕЗПЛАТНА видеолекция на тема "Хранене и централна сенсибилизация" от европейския изследовател №1 в областта на хроничната болка Джо Найс. Кои храни трябва да избягват пациентите, вероятно ще ви изненада!

